Introduction
La maladie d’Alzheimer est la cause la plus fréquente des affections neurodégénératives liées au vieillissement (70%) et le motif principal de demande de placement en institution (INSERM, 2019). D’après l’Organisation Mondiale de la Santé, elle concerne environ 37 millions de personnes dans le monde. Sur le plan clinique, la maladie d’Alzheimer se manifeste par des troubles de la mémoire et un déclin cognitif plus général, le plus souvent associés à des troubles de l’humeur et du comportement, à une perte d’autonomie, ainsi qu’à une perte progressive de l’identité.
Chez un patient atteint par la maladie d’Alzheimer, les premières lésions cérébrales sont présentes plusieurs années, voire plusieurs décennies avant l’apparition des premiers symptômes. Cette longue phase présymptomatique, au cours de laquelle les lésions s’installent insidieusement, correspond au « Subjective Cognitive Impairment (SCI) » (Jessen, Amariglio, van Boxtel, et al., Reference Jessen, Amariglio, van Boxtel, Breteler, Ceccaldi and Chételat2014), désormais plus communément nommé « Subjective Cognitive Decline (SCD) » (Jessen et al., Reference Jessen, Amariglio, Buckley, van der Flier, Han and Molinuevo2020), c’est-à-dire un déclin cognitif subjectif qui caractérise un état de plainte subjective, sans trouble cognitif objectif. Cette phase du déclin cognitif subjectif précède souvent de plusieurs années une phase de transition pendant laquelle des symptômes apparaissent, sans cependant altérer l’autonomie du patient. Cette phase est appelée Mild Cognitive Impairment (MCI), ou troubles cognitifs légers, et se caractérise par une plainte mnésique, un déficit mnésique objectivé par des tests, un fonctionnement cognitif globalement normal, une préservation des activités quotidiennes et une absence de démence (Petersen et al., Reference Petersen, Smith, Waring, Ivnik, Tangalos and Kokmen1999). Les troubles neuropsychiatriques sont fréquents, puisque 45% des patients présentent des troubles du sommeil (Moran et al., Reference Moran, Lynch, Walsh, Coen, Coakley and Lawlor2005) et entre 12,7% et 42% des patients présenteraient des symptômes dépressifs, ceux-ci étant pouvant être présents aux stades précoces de la maladie d’Alzheimer (Chi et al., Reference Chi, Wang, Jiang, Zhu, Yu and Tan2015). Ces troubles seraient notamment liés au stress chronique induit par la maladie (Swaab, Bao, et Lucassen, Reference Swaab, Bao and Lucassen2005). Il a été montré un lien entre les troubles neuropsychiatriques et les difficultés cognitives (Palmer et al., Reference Palmer, Berger, Monastero, Winblad, Backman and Fratiglioni2008). Les patients MCI auraient une qualité de vie altérée, davantage de difficultés pour accepter les pertes et une réactivité émotionnelle plus intense que les personnes âgées sans trouble (Parikh, Troyer, Maione, et Murphy, Reference Parikh, Troyer, Maione and Murphy2016). Les troubles psycho-comportementaux tels que l’anxiété, la dépression, l’irritabilité ou encore l’apathie seraient des prédicteurs robustes de l’évolution d’un MCI en maladie d’Alzheimer (Palmer et al., Reference Palmer, Berger, Monastero, Winblad, Backman and Fratiglioni2008). Le taux annuel de conversion du MCI en maladie d’Alzheimer serait de 10 à 15% (Tabuas-Pereira et al., Reference Tabuas-Pereira, Baldeiras, Duro, Santiago, Ribeiro, Leitao, Oliveira and Santana2016).
La maladie d’Alzheimer influe sur la qualité de vie du malade et de ses proches, car les difficultés cognitives altèrent non seulement les capacités de mémoire, mais aussi le langage, la communication, l’autonomie au quotidien, le jugement, la reconnaissance de soi et des autres ainsi que la sociabilité. La prise en charge de cette maladie est donc un enjeu crucial de santé publique.
La prise en charge de la maladie d’Alzheimer
Les traitements médicamenteux prescrits à ce jour dans le cadre de la maladie d’Alzheimer sont des traitements symptomatiques. Les inhibiteurs de la cholinestérase (donépézil, rivastigmine, galantamine) et les régulateurs du glutamate (memantine) visent à essayer de stabiliser ou d’améliorer transitoirement les fonctions cognitives, alors que les antipsychotiques atypiques (rispéridone) sont utilisés dans le but de réduire les troubles du comportement tels que l’agitation. Or, outre leurs nombreux effets secondaires, ces traitements ont une efficacité assez modeste. Ils ne permettent que de ralentir l’évolution des troubles et ne semblent efficaces que chez 50% des patients (Alzheimer’s Association, 2017).
Les approches non pharmacologiques, seules, ou en association avec la pharmacothérapie suscite donc un intérêt grandissant. Un certain nombre d’approches non médicamenteuses ont en effet vu le jour afin de réduire les troubles occasionnés par la maladie et ainsi améliorer le quotidien des malades et de leur famille. Cette prise en charge complémentaire vise à améliorer la qualité de vie, à préserver l’autonomie fonctionnelle, et à atténuer les troubles du comportement. Ces interventions ont également pour objectif d’améliorer les fonctions cognitives et l’humeur, de réduire le stress lié à la maladie, de favoriser les liens et les échanges sociaux (Gardette, Coley et Andrieu, Reference Gardette, Coley and Andrieu2010). L’atténuation de toutes ces problématiques permet d’aider, de soutenir et de préserver la santé mentale et physique des aidants, favorisant ainsi le maintien à domicile et le report de l’institutionnalisation. Ces prises en charge, adaptables à chaque stade de la maladie, peuvent s’effectuer de façon individuelle ou en groupe, à domicile ou en institution. Elles se centrent sur la cognition, l’environnement, l’activité motrice, la stimulation sensorielle ou encore la psychosociologie. Ainsi, les interventions de type stimulation cognitive (ateliers mémoire ou ateliers d’orientation spatio-temporelle par exemple) ont d’ores et déjà prouvé leur efficacité sur le plan cognitif mais restent cependant limitées sur le plan thymique (Simon, Yokomizo et Bottino, Reference Simon, Yokomizo and Bottino2012). A l’inverse, les interventions basées sur les thérapies psychosociales (aromathérapie, art-thérapie, musicothérapie par exemple) ont des retentissements significatifs sur l’humeur ; cependant leurs bénéfices sur le plan mnésique restent limités (Orgeta, Qazi, Spector et Orrell, Reference Orgeta, Qazi, Spector and Orrell2015).
La méditation de pleine conscience : historique et programmes d’intervention
Historiquement issue du Bouddhisme zen, la pleine conscience est considérée comme étant une attitude visant à prêter intentionnellement attention à l’expérience du moment présent sans jugement (Kabat‐Zinn, Reference Kabat‐Zinn2003, p. 145). Il s’agit d’un état mental pouvant être développé par la pratique régulière de certaines formes de méditation mais également en cultivant une conscience continue dans les activités de la vie quotidienne (Kabat‐Zinn, Reference Kabat‐Zinn2003). En 1979, Jon Kabat-Zinn eut l’intuition d’introduire la pleine conscience dans le contexte hospitalier, afin de réduire le stress, aussi bien chez les patients que chez les soignants, en appliquant un protocole précis. C’est ainsi qu’est né, au sein de la Faculté de Médecine de l’Université du Massachusetts, ce programme appelé « Mindfulness-Based Stress Reduction » (MBSR), traduit en français par « Réduction du Stress basée sur la Pleine Conscience ». En combinant l’approche de la pleine conscience à celle de la thérapie cognitive, Segal, Williams et Teasdale (Reference Segal, Williams and Teasdale2002) ont par la suite adapté ce programme et ont créé la « Mindfulness-Based Cognitive Therapy » (MBCT), traduit en français par « Thérapie Cognitive basée sur la Pleine Conscience », dans le but de prévenir la rechute chez les patients dépressifs. L’objectif de la MBCT est de leur apprendre à reconnaître en premier lieu la dégradation de l’humeur sans la juger, ni y réagir. Il s’agit également de permettre aux patients dépressifs de se désengager des schémas cognitifs dysfonctionnels qui induisent des pensées négatives répétitives (Shahar, Britton, Sbarra, Figueredo et Bootzin, Reference Shahar, Britton, Sbarra, Figueredo and Bootzin2010) et favorisent la rechute dépressive.
Généralement réalisés en séances hebdomadaires de 2h30 sur 8 semaines en petits groupes, les programmes MBSR et MBCT incluent une variété d’exercices de méditation formels : body scan, méditation assise, marche méditative, mouvements en pleine conscience ou yoga en pleine conscience. Ces exercices formels sont également pratiqués à domicile grâce à des instructions écrites et des enregistrements audio, et sont accompagnés d’exercices informels consistant à adopter une attitude de pleine conscience durant les activités de la vie quotidienne. Ces programmes sont complétés par une journée de retraite. La MBCT contient en plus des éléments issus des thérapies cognitives, tels que des exercices de restructuration cognitive qui amènent le patient à questionner son mode de penser.
Les effets de la méditation de pleine conscience sur l’état émotionnel et la cognition
Concernant les mécanismes d’action de la méditation de pleine conscience, il a été montré que celle-ci améliorait le contrôle de l’attention (Carmody, Reference Carmody2009), la régulation émotionnelle (Labelle, Campbell, Faris et Carlson, Reference Labelle, Campbell, Faris and Carlson2015), la perception (Keng, Smoski, et Robins, Reference Keng, Smoski and Robins2011) et la gestion de soi (Bowen, Chawla et Marlatt, Reference Bowen, Chawla and Marlatt2011), qu’elle favorisait l’exposition intéroceptive aux sensations physiques (Carmody, Baer, Lykins et Olendzki, Reference Carmody, Baer, Lykins and Olendzki2009) et l’acceptation expérientielle (Hayes, Reference Hayes, Hayes, Jacobson, Follette and Dougher1994). Il apparait également que la méditation de pleine conscience favorise le fonctionnement de la mémoire épisodique en augmentant la spécificité des souvenirs notamment (Hargus, Crane, Barnhofer et Williams, Reference Hargus, Crane, Barnhofer and Williams2010; Heeren, Van Broeck et Philippot, Reference Heeren, Van Broeck and Philippot2009; Williams, Teasdale, Segal et Soulsby, Reference Williams, Teasdale, Segal and Soulsby2000). Concernant le fonctionnement neurobiologique, la méditation de pleine conscience désactiverait le réseau du mode par défaut (Garrison, Zeffiro, Scheinost, Constable et Brewer, Reference Garrison, Zeffiro, Scheinost, Constable and Brewer2015; Siegel, Reference Siegel2007), dont l’activité est corrélée au niveau d’anxiété et de dépression (Coutinho et al., Reference Coutinho, Fernandesl, Soares, Maia, Gonçalves and Sampaio2016), et réduirait l’activité de l’amygdale qui joue un rôle central dans la réponse au stress (Lazar Reference Lazar, Germer, Siegel and Fulton2013; voir également Lutz, Dunne et Davidson, Reference Lutz, Dunne, Davidson, Zelazo, Moscovitch and Thompson2007).
Un grand nombre d’études ont mis en évidence des effets bénéfiques de la méditation de pleine conscience sur le stress perçu, l’anxiété, les symptômes dépressifs, la qualité de vie, les troubles du sommeil (Tang, Holzel, et Posner, Reference Tang, Holzel and Posner2015). Les interventions basées sur la pleine conscience semblent efficaces sur les personnes souffrant d’anxiété et de dépression, qu’elles soient jeunes (Strauss, Cavanagh, Oliver et Pettman, Reference Strauss, Cavanagh, Oliver and Pettman2014) ou âgées (Rawtaer et al., Reference Rawtaer, Mahendran, Yu, Fam, Feng and Kua2015). Un programme de méditation de pleine conscience améliore également le fonctionnement cognitif. Concernant ce dernier domaine, il a été montré que la pratique de la méditation améliorait en particulier l’attention (Chiesa, Calati et Serretti, Reference Chiesa, Calati and Serretti2011) et la flexibilité cognitive (Moore et Malinowski. Reference Moore and Malinowski2009) (voir Ngô, Reference Ngô2013 pour une revue de la littérature).
Il faut cependant souligner que, si certaines méta-analyses concluent que les thérapies basées sur la pleine conscience sont plus efficaces que d’autres traitements tels que la psychoéducation, la thérapie de soutien, la relaxation, l’imagerie et l’art-thérapie, mais pas la thérapie cognitivo-comportementale (Khoury et al., Reference Khoury, Lecompte, Fortin, Masse, Therien and Bouchard2013), d’autres méta-analyses rapportent que les interventions de pleine conscience ne sont pas plus efficaces que d’autres prises en charge. Les effets de la méditation de pleine conscience par rapport à d’autres traitements sont donc très variables d’une étude à une autre (Goldberg et al., Reference Goldberg, Tucker, Greene, Davidson, Wampold, Kearney and Simpson2018 ; Goyal et al., Reference Goyal, Singh, Sibinga, Gould, Rowland-Seymour, Sharma and Haythornthwaite2014). Quoiqu’il en soit, les conclusions de ces méta-analyses concordent sur le fait que l’analyse des effets de la méditation de pleine conscience est souvent limitée du fait que peu d’études comparent rigoureusement les méthodes d’intervention entre elles.
La théorie de la surveillance et de l’acceptation (Monitoring and Acceptance Theory, MAT ; Lindsay et Creswell, Reference Lindsay and Creswell2017) postule que les compétences de surveillance (capacité à être pleinement conscient à l’expérience qui se présente) et d’acceptation sont les processus principaux qui permettent d’expliquer l’efficacité de la pleine conscience sur le stress, les affects, la cognition et d’autres paramètres liés à la santé. La méditation de pleine conscience permet d’améliorer la capacité à être pleinement conscient à l’expérience qui se présente, moment par moment. Entrainer son esprit à se focaliser sur les ruminations et les inquiétudes et à le rediriger sur le moment présent en utilisant les composantes exécutives de l’attention doit permettre d’améliorer le fonctionnement cognitif. Par ailleurs, selon la deuxième composante de cette théorie, la méditation de pleine conscience développe les capacités d’acceptation des difficultés psychologiques et cognitives (Lindsay et Creswell, Reference Lindsay and Creswell2017).
Intérêt de la méditation de pleine conscience dans la prise en charge de la maladie d’Alzheimer
Étant donné qu’il n’existe aucun traitement médicamenteux curatif de la maladie d’Alzheimer, la recherche de prises en charge non médicamenteuses permettant de ralentir l’évolution des troubles s’avère primordiale. Le stress chronique, les troubles du sommeil et de l’humeur, qui ont un impact négatif sur la qualité de vie et le fonctionnement cognitif, semblent être des cibles de choix pour réduire les conséquences délétères de cette maladie sur la santé mentale et physique des patients et de leur entourage. De plus, en améliorant la capacité à se focaliser sur l’information à mémoriser et en renforçant les composantes exécutives de l’attention, la méditation de pleine conscience pourrait améliorer les capacités mnésiques des patients MCI et Alzheimer (Heeren et al., Reference Heeren, Van Broeck and Philippot2009). Enfin, selon la théorie de la surveillance et d’acceptation, la méditation de pleine conscience améliore les capacités d’acceptation de la souffrance. Les patients pourraient ainsi apprendre à accepter les pertes et les déficits qui accompagnent inéluctablement le vieillissement. Ainsi, il a été proposé que les stratégies de régulation émotionnelle enseignées dans le cadre des interventions basées sur la pleine conscience permettaient d’augmenter l’acceptation et de réduire les symptômes psychopathologiques. Une composante essentielle de l’acceptation est, en effet, une plus grande compassion envers soi. En réduisant les ruminations négatives, la compassion envers soi permettrait d’expliquer l’effet de la méditation de pleine conscience sur les symptômes psychopathologiques (Svendsen, Kvernenes, Wiker et Dundas, Reference Svendsen, Kvernenes, Wiker and Dundas2017). Un certain nombre d’études testant l’efficacité de la méditation de pleine conscience sur ces différents facteurs ont vu le jour, et cet article se propose d’en faire une revue, étant donné qu’il n’existe pas, à ce jour, de revue de la littérature rédigée en français dans ce domaine.
Revue de littérature narrative sur les effets de la méditation de pleine conscience sur les troubles cognitifs émotionnels dans la maladie d’Alzheimer, le MCI, le SCI/SCD
Méthode
Dans cette revue de littérature, nous avons ciblé les études ayant testé l’efficacité d’une intervention basée sur la pleine conscience dans des populations souffrant de la maladie d’Alzheimer ou à risque de développer cette maladie (MCI, SCI/SCD). La recherche a été menée entre juillet 2020 et septembre 2022 et a impliqué une seule personne. Elle a été réalisée sur PsychInfo, ScienceDirect et PubMed en utilisant les termes suivants : « Alzheimer’s disease », « Mild cognitive impairment », « Subjective cognitive impairment », « Subjective decline impairment », « Mindfulness ». La recherche a permis d’identifier 326 articles auxquels ont été retiré les doublons. Ainsi, 232 articles ont été examinés. Les articles ne portant pas sur un échantillon de personnes souffrant de la maladie d’Alzheimer ou présentant un SCI/SCD ou un MCI, dans lesquels la méditation de pleine conscience n’est pas la base principale de l’intervention, et rédigés dans une autre langue que l’anglais ont été exclus. Nous avons ainsi retenu 11 études. La Figure 1 présente la procédure de sélection des études sous forme d’un diagramme de flux.

Figure 1. Diagramme de flux.
Résultats
Le Tableau 1 présente les résultats de la recherche. Nous présenterons les résultats des études menées dans le SCI/SCD, puis dans le MCI, et enfin dans la maladie d’Alzheimer avérée.
Tableau 1. Effets de la méditation de pleine conscience sur les troubles cognitivo-émotionnels dans la maladie d’Alzheimer, le SCI/SCD et le MCI
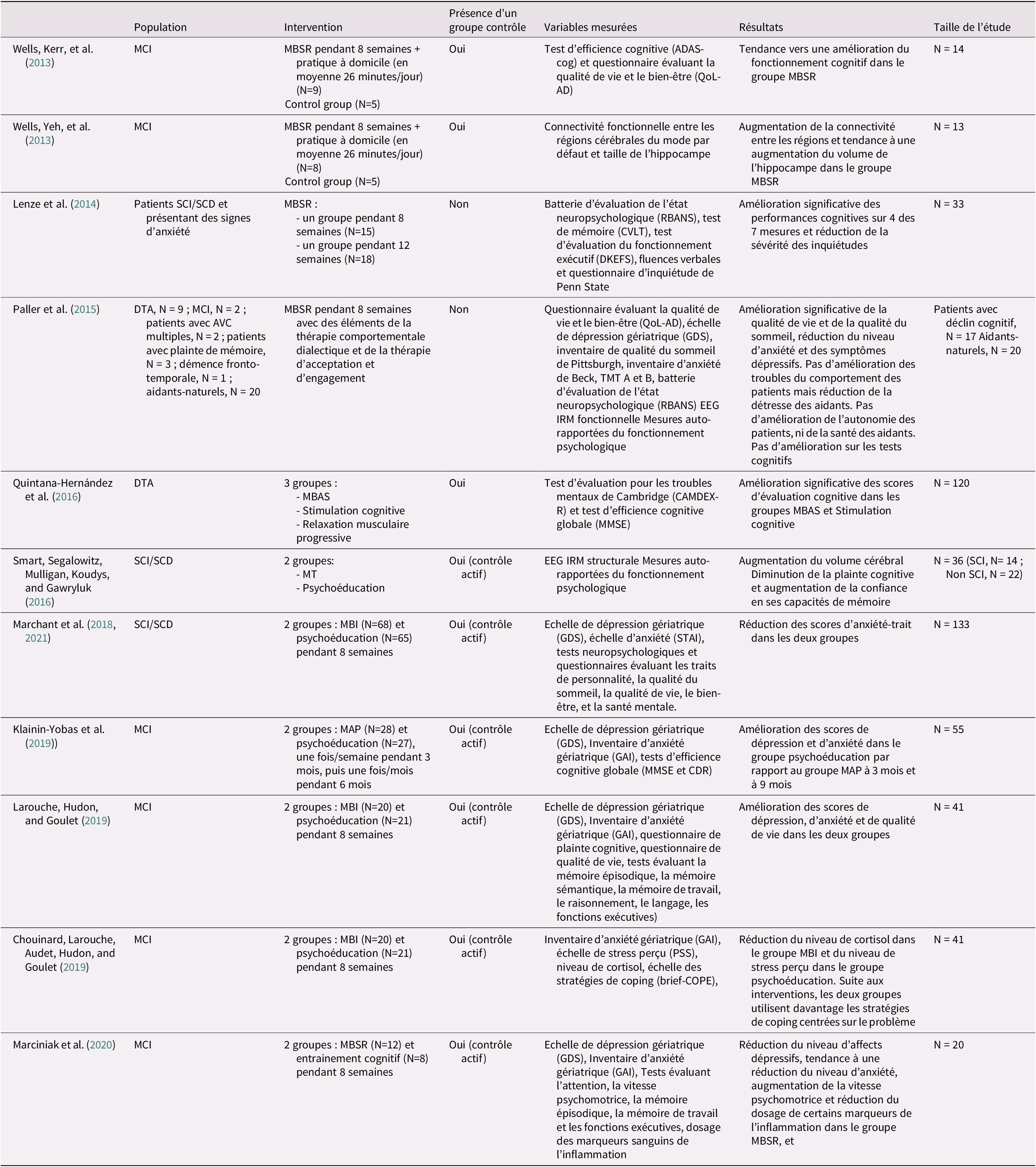
Note. MAP = Mindfulness Awareness Program ; MBAS = Mindfulness-Based Alzheimer Stimulation ; MBI = Mindfulness-Based Intervention ; MBSR = Mindfulness-Based Stress Reduction ; MT = Mindfulness Training
Effet de la méditation de pleine conscience dans le SCI/SCD
Lenze et al. (Reference Lenze, Hickman, Hershey, Wendleton, Ly and Dixon2014) ont proposé une intervention de type MBSR à des personnes âgées présentant un déclin cognitif subjectif et des signes d’anxiété. Un groupe de 15 personnes suivait l’intervention pendant 8 semaines, alors que cette intervention était allongée à 12 semaines pour un second groupe de 18 personnes. La durée de la journée de retraite a été ramenée à 2,5 heures. Une batterie d’évaluation de l’état neuropsychologique (Repeatable Battery for the Assessment of Neuropsychological Status, RBANS; Randolph, Reference Randolph1998), un test de mémoire (California Verbal Learning Test, CVLT; Delis, Kramer, Kaplan et Ober, Reference Delis, Kramer, Kaplan and Ober1987), un test d’évaluation du fonctionnement exécutif (Delis-Kaplan Executive Function Scale, D-KEFS; Delis, Kaplan et Kramer, Reference Delis, Kaplan and Kramer2001), des tests de fluence verbale et un questionnaire d’inquiétude (Penn State Worry Questionnaire, PSWQ; Meyer, Miller, Metzger et Borkovec, Reference Meyer, Miller, Metzger and Borkovec1990) ont été administrés avant, pendant et après l’intervention, puis 2 et 6 mois après la fin de l’intervention. Les résultats de cette étude montrent que l’ensemble des mesures évaluant le fonctionnement cognitif ont progressé après l’intervention. Les auteurs notent également une réduction significative des signes d’anxiété. Cependant, il est important de souligner que le programme MBSR sur 12 semaines n’a pas mené à des résultats plus marqués que le programme sur 8 semaines, ce qui laisse suggérer que dans le cadre du SCI/SCD, un allongement de la prise en charge de type pleine conscience n’améliore pas l’efficacité de celle-ci.
Smart et al. (Reference Smart, Segalowitz, Mulligan, Koudys and Gawryluk2016)) ont mené une étude chez des personnes présentant un déclin cognitif subjectif et des personnes sans déclin cognitif, afin de comparer l’effet d’un entrainement à la pleine conscience à celui d’un programme de psychoéducation. L’entrainement à la pleine conscience était basé sur un programme MBSR adapté aux personnes âgées, constitué d’une intervention hebdomadaire de 2 heures pendant 8 semaines, et d’exercices à réaliser à domicile à l’aide d’un enregistrement audio et d’un manuel. Le programme de psychoéducation était réalisé sur 5 semaines à raison d’une intervention hebdomadaire de 2 heures. L’effet de ces deux programmes était évalué sur différentes mesures : le volume cérébral grâce à l’imagerie par résonance magnétique structurale, l’activité cérébrale par la méthode des potentiels évoqués et l’attention soutenue par le test du Go-No go (Dubois, Slachevsky, Litvan et Pillon, Reference Dubois, Slachevsky, Litvan and Pillon2012). Les résultats montrent une augmentation du volume cérébral, ainsi qu’une augmentation de l’activité cérébrale dans les régions sous-tendant l’attention chez les personnes du groupe SCI ayant suivi l’entrainement à la pleine conscience par rapport aux personnes ayant suivi le programme de psychoéducation. Ces résultats, sur le plan cérébral, étaient corrélés à l’amélioration des temps de réaction observée sur le test du Go-No go.
A noter qu’une étude à grande échelle, encore actuellement en cours, celle de Marchant et al. (Reference Marchant, Barnhofer, Klimecki, Poisnel, Lutz and Arenaza-Urquijo2018) compare également une intervention basée sur la pleine conscience à un programme de psychoéducation chez des personnes présentant un déclin cognitif subjectif (68 et 65 personnes, respectivement). Ces deux interventions sont réalisées pendant 8 semaines, à raison d’une séance hebdomadaire de 2 heures à 2,5 heures. Sur le même format qu’un programme MBSR, l’intervention basée sur la pleine conscience combine un entrainement intensif à la pleine conscience, à la méditation compassionnelle avec des éléments de psychoéducation visant à permettre une meilleure gestion des émotions négatives et du stress. Il s’agit de favoriser une attitude d’acceptation à l’égard de soi et des autres. Les exercices de méditation visent à améliorer les capacités attentionnelles et la conscience du corps, et à utiliser ces compétences pour mieux appréhender les situations difficiles. Le programme de psychoéducation issu du manuel édité par Lorig et al. (Reference Lorig, Holman, Sobel, Laurent, Gonzalez and Minor2012), repose sur le même format que l’intervention basée sur la pleine conscience. Chaque session permet d’aborder les thèmes suivants : la gestion de soi, la résolution de problèmes, le sommeil, le stress, l’activité physique, la gestion des médicaments, la mémoire, la communication avec la famille, les amis et les soignants, l’alimentation et la gestion du poids et l’anticipation du futur. Ces différents thèmes sont abordés sous forme d’exercices et de discussions en groupes. Comme dans le cadre de l’intervention basée sur la pleine conscience, les participants au groupe de psychoéducation sont invités à réaliser des exercices à domicile à l’aide d’un cahier d’exercices. Différentes mesures sont faites en pré-traitement, en post-traitement et à 6 mois : une évaluation du niveau d’anxiété, qui accompagne classiquement le déclin cognitif subjectif (Perrotin et al., Reference Perrotin, La Joie, de La Sayette, Barré, Mézenge and Mutlu2017) au moyen d’une échelle d’anxiété (State-Trait Anxiety Inventory, STAI; Spielberger, Gorsuch, Lushene, Vagg et Jacobs, Reference Spielberger, Gorsuch, Lushene, Vagg and Jacobs1983) une évaluation du niveau d’affects dépressifs à l’aide de l’échelle de dépression gériatrique (Geriatric Depression Scale, GDS; Yesavage, Brink, Rose, Lum, Huang, Adey et Leirer, Reference Yesavage, Brink, Rose, Lum, Huang and Adey1983), un dosage des marqueurs physiologiques du stress et du risque de démence, une évaluation du fonctionnement cognitif et psycho-affectif, ainsi que le recueil du nombre de visites chez le médecin. Les premiers résultats de cette étude (Marchant et al., Reference Marchant, Barnhofer, Coueron, Wirth, Lutz and Arenaza-Urquijo2021) font état d’un effet similaire de l’intervention de pleine conscience à celui du programme de psychoéducation sur les scores d’anxiété-trait, dans le sens d’une réduction du niveau d’anxiété se maintenant à 6 mois. Mais l’absence d’un groupe contrôle passif ne permet pas d’évaluer si cette réduction du niveau d’anxiété est spécifiquement liée aux interventions. Les auteurs n’observent pas d’effet de l’intervention de pleine conscience sur le niveau d’affects dépressifs. Cependant, il apparait que les scores à la GDS sont déjà bas avant le traitement. Cette étude montre donc, sur un large échantillon, qu’un programme de pleine conscience n’est pas plus efficace qu’un programme de psychoéducation pour réduire le niveau d’anxiété chez les personnes présentant un déclin cognitif subjectif.
Effet de la méditation de pleine conscience dans le MCI
Wells, Yeh, et al. (Reference Wells, Yeh, Kerr, Wolkin, Davis and Tan2013) ont mené une étude consistant à tester l’effet d’une intervention de type MBSR chez 9 personnes MCI (seules les données d’imagerie de 8 personnes ont été analysées) qui ont été comparées à 5 personnes suivant leur prise en charge habituelle. L’intervention consistait en des séances hebdomadaires de 2 heures pendant 8 semaines, accompagnées d’exercices informels de 30 minutes à domicile, et se terminait par une journée de retraite. Les résultats de cette étude ont montré que suite à l’intervention, la connectivité entre des régions cérébrales impliquées dans la conscience de soi (cortex préfrontal médian, cortex cingulaire postérieur, hippocampe), et affectées par la maladie d’Alzheimer, était meilleure. De plus, les auteurs ont observé une tendance à une augmentation du volume de l’hippocampe. Cependant, la faible taille de l’échantillon nécessite de relativiser ces résultats.
L’étude de Wells, Kerr, et al. (Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013) a consisté à évaluer, chez les participants inclus dans l’étude précédente, leur efficience cognitive (Alzheimer’s Disease Assessment Scale-cognitive, ADAS-cog ; Mohs, Rosen et Davis, Reference Mohs, Rosen and Davis1983), ainsi que leur qualité de vie et leur bien-être (Quality of Life in Alzheimer’s Disease scale, QoL-AD ; Logsdon, Gibbons, McCurry et Teri, Reference Logsdon, Gibbons, McCurry and Teri1999), avant et après l’intervention MBSR. Seule l’efficience cognitive a montré une tendance à l’amélioration après 8 semaines suggérant que dans le cadre du MCI, une prise en charge plus longue permettrait de réduire les troubles cognitifs de façon significative.
Klainin-Yobas et al. (Reference Klainin-Yobas, Kowitlawakul, Lopez, Tang, Hoek and Gan2019) ont élaboré une étude afin de tester l’effet d’un entrainement régulier à la pleine conscience en comparaison d’un programme de psychoéducation chez 28 et 27 patients MCI, respectivement. Le programme d’entrainement à la pleine conscience était basé sur un protocole adapté aux personnes âgées et établi par McBee (Reference McBee and Baer2014). Il se déroulait initialement sur 3 mois, à raison d’une séance hebdomadaire de 40 minutes et se poursuivait ensuite sur 6 mois, à raison d’une séance mensuelle de 40 minutes. Différentes compétences de pleine conscience y étaient développées telles que la focalisation attentionnelle sur les sens, le balayage corporel, ou encore la méditation en marchant. Le programme de psychoéducation se déroulait selon le même format d’une séance hebdomadaire de 40 minutes pendant les 3 premiers mois, puis d’une séance mensuelle pendant les 6 mois suivants. Les thèmes abordés portaient sur le maintien et l’amélioration des fonctions cognitives grâce à la qualité de vie (régime alimentaire, exercices physiques et activités), le sommeil, les troubles de l’humeur et la modification des capacités cognitives au cours du vieillissement. Les auteurs de cette étude ont évalué la présence d’affects dépressifs au moyen de la GDS (Yesavage et al., Reference Yesavage, Brink, Rose, Lum, Huang and Adey1983), le niveau d’anxiété au moyen de l’échelle d’anxiété gériatrique (Geriatric Anxiety Inventory, GAI; Pachana et al., Reference Pachana, Byrne, Siddle, Koloski, Harley and Arnold2007). Le fonctionnement cognitif a été évalué, d’une part, par le Mini Mental State Examination (Folstein, Fostein et McHugh, Reference Folstein, Fostein and McHugh1975) qui est un instrument largement usité d’évaluation des fonctions cognitives conçu pour un dépistage rapide des déficits cognitifs explorant l’orientation temporo-spatiale, l’apprentissage, la mémoire, l’attention, le langage et les praxies constructives. D’autre part, les auteurs ont également utilisé l’échelle Clinical Dementia Rating (CDR, Morris, Reference Morris1993), cette dernière évaluant la mémoire, l’orientation, le jugement et la résolution de problèmes, la maison, les activités et les soins. Ces évaluations étaient réalisées avant le traitement, puis à 3 mois et à 9 mois. Les auteurs notent une amélioration de l’humeur dans les deux groupes à 3 mois (plus marquée dans le groupe ayant suivi le programme de psychoéducation) et à 9 mois. Il apparait également une réduction de l’anxiété dans les deux groupes à 3 mois et à 9 mois. Enfin, les scores au MMSE et à la CDR, qui étaient dans les normes avant traitement, ne se sont pas modifiés au cours du temps, et ceci, dans les deux groupes. Ces résultats rejoignent ceux de Wells, Kerr, et al. (Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013) qui rapportent une absence d’amélioration significative de l’efficience cognitive suite à une intervention MBSR chez des patients MCI. Cependant, il nous semble que cette absence d’effet peut être lié à un suivi trop court qui permet difficilement à des scores d’efficience cognitive globale tels que ceux du MMSE et de la CDR de se modifier. Cette étude montre donc une efficacité du programme d’entrainement à la pleine conscience sur l’humeur, qui n’est cependant pas plus marquée que celle du programme de psychoéducation.
Larouche, Hudon et Goulet (Reference Larouche, Hudon and Goulet2019) ont également comparé l’effet d’une intervention basée sur la pleine conscience à l’effet d’un programme de psychoéducation chez 20 et 21 patients MCI, respectivement. Les deux programmes comprenaient 8 séances de 2,5 heures et étaient construits selon la même architecture. Ces programmes rassemblaient des éléments de psychoéducation, des exercices et des discussions de groupe. L’intervention basée sur la pleine conscience reposait sur un programme MBSR, un programme MBCT, ainsi que sur des outils et des exercices provenant d’autres sources (Bartley, Reference Bartley2011 ; Carlson et Speca, Reference Carlson and Speca2010 ; Fournier, Reference Fournier2013). Outre les adaptations classiquement faites pour un public âgé (durée réduite des séances, réduction des exercices à domicile et suppression de la journée de retraite), les auteurs ont également réalisé des adaptations du programme afin de tenir compte des spécificités des patients MCI. Par exemple, les séances ont été construites pour être plus concrètes (les instructions étaient davantage imagées, une guidance verbale était accordée tout au long des séances de méditation et des exercices à domicile), et un suivi téléphonique hebdomadaire a été mis en place afin de maintenir la motivation des patients tout au long du programme. Le programme de psychoéducation (Parent, Larouche et Hudon, Reference Parent, Larouche and Hudon2015) était basé sur un ouvrage sur le vieillissement normal (Juhel, Reference Juhel2014) et reposait sur différents thèmes : la différence entre vieillissement normal et vieillissement pathologique, les différents types de démences, les difficultés cognitives au cours du MCI, etc. Ce programme ne comprenait pas d’exercice à domicile. Les auteurs ont principalement évalué la présence d’affects dépressifs (BDI), le niveau d’anxiété (GAI), la qualité de vie (World Health Organization Quality of Life Brief scale, WHOQOL-Brief; Skevington, Lotfy, O’Connell et WHOQOL Group, Reference Skevington, Lotfy and O’Connell2004), la tendance aux ruminations (Ruminative Response Scale, RRS; Nolen-Hoeksema et Morrow, Reference Nolen-Hoeksema and Morrow1991). Par ailleurs, les capacités de mémoire épisodique ont été évaluées au moyen d’un test adapté de celui de Moulin, James, Freeman et Jones (Reference Moulin, James, Freeman and Jones2004) permettant de calculer un score de rappel immédiat et un score de rappel différé. Les auteurs ont également utilisé le questionnaire des 5 facettes de la pleine conscience qui permet de mesurer les processus de pleine conscience (Five-Facet Mindfulness Questionnaire, FFMQ; Baer, Smith, Hopkins, Krietemeyer et Toney, Reference Baer, Smith, Hopkins, Krietemeyer and Toney2006), de façon à évaluer l’effet des deux interventions sur ceux-ci. En effet, ce questionnaire permet d’évaluer cinq facettes des compétences de pleine conscience : l’observation, la description de l’expérience, l’action en pleine conscience, la non-réactivité aux évènements privés, le non-jugement.
Les auteurs ont souhaité tester le postulat de la théorie de surveillance et d’acceptation (Lindsay et Creswell, Reference Lindsay and Creswell2017) selon lequel les processus de surveillance et d’acceptation contribuaient à l’efficacité de la pleine conscience. Ainsi, ils ont prédit une relation positive entre le processus de surveillance et les performances de mémoire, d’une part, et entre le processus d’acceptation et l’amélioration des symptômes anxieux et dépressifs, d’autre part. Le processus d’acceptation a été évalué par les facettes du non-jugement et de la non-réactivité aux évènements privés du questionnaire des 5 facettes de la pleine conscience, alors que la surveillance a été évaluée par la facette d’observation.
Les auteurs observent une bonne adhésion à la pleine conscience, puisque les participants rapportent méditer en moyenne 140 minutes par semaine, ce qui est proche des 180 minutes hebdomadaires recommandées. Les résultats montrent que les deux interventions diminuent le niveau d’anxiété et de dépression et améliorent la qualité de vie. Ces effets se maintiennent à 3 mois, mais aucun des deux programmes n’a d’effet sur les performances de mémoire épisodique. Par ailleurs, des analyses de corrélations indiquent une corrélation entre les ruminations et les scores de dépression et d’anxiété. En ce qui concerne les prédictions de la théorie de surveillance et d’acceptation, il apparait que l’amélioration de la facette du non-jugement est corrélée avec la réduction des niveaux de dépression et d’anxiété. La non-réactivité aux évènements est corrélée au score de qualité de vie. Ces corrélations sont observées dans le groupe ayant suivi l’intervention basée sur la pleine conscience, mais pas dans celui ayant suivi le programme de psychoéducation. En revanche, les auteurs n’observent pas la corrélation attendue entre la facette d’observation et les scores de mémoire. Ce résultat peut être expliqué par le fait que cette facette permettrait plutôt d’évaluer la quantité des pensées et sensations perçus que la qualité de l’attention qui leur est portée (Desrosiers, Vine, Curtiss et Klemanski, Reference Desrosiers, Vine, Curtiss and Klemanski2014). Or, c’est davantage la qualité de l’attention portée aux informations qui serait déterminante de leur meilleure mémorisation (Lindsay et Creswell, Reference Lindsay and Creswell2017). Selon Heeren et al. (Reference Heeren, Van Broeck and Philippot2009), c’est donc plutôt l’amélioration de la capacité à se focaliser sur l’information à mémoriser (non évaluée dans l’étude de Larouche et al., Reference Larouche, Hudon and Goulet2019) permise par la méditation de pleine conscience qui induirait les effets de celle-ci sur les capacités de mémoire.
Enfin, de façon très intéressante, cette étude montre que les ruminations médiatisent la relation entre l’attitude de non-jugement et la réduction des affects anxieux et dépressifs, ce qui rejoint les travaux ayant montré que l’effet de la méditation de pleine conscience sur les symptômes dépressifs pouvait s’expliquer par une plus grande compassion envers soi (Svendsen et al., Reference Svendsen, Kvernenes, Wiker and Dundas2017). Du fait du déclin cognitif, les patients MCI présentent souvent une attitude de jugement à l’égard d’eux-mêmes qui entraine une souffrance morale (Parikh et al., Reference Parikh, Troyer, Maione and Murphy2016), qui, à son tour, a des répercussions sur le plan cognitif. Il est donc crucial de réduire les ruminations afin d’améliorer l’état émotionnel et la qualité de vie des patients MCI. Cette étude montre donc l’intérêt d’utiliser les interventions basées sur la pleine conscience auprès des patients MCI afin de leur transmettre des stratégies de régulation émotionnelle adaptées pour remplacer les stratégies dysfonctionnelles telles que les ruminations.
Chouinard, Larouche, Audet, Hudon et Goulet (Reference Chouinard, Larouche, Audet, Hudon and Goulet2019) ont comparé 20 patients MCI ayant suivi 8 séances de 2,5 heures d’une intervention basée sur la pleine conscience à 21 patients MCI ayant suivi 8 séances de 2,5 heures d’une intervention de psychoéducation sur un ensemble de variables comprenant le niveau d’anxiété (GAI; Pachana et al., Reference Pachana, Byrne, Siddle, Koloski, Harley and Arnold2007), le niveau de stress perçu (Perceived Stress Scale, PSS; Cohen, Kamarck et Mermelstein, Reference Cohen, Kamarck and Mermelstein1983), le niveau de stress physiologique évalué par un dosage du cortisol, les stratégies de coping (Brief-COPE ; Carver, Reference Carver1997), les processus de pleine conscience (FFMQ; Baer et al., Reference Baer, Smith, Hopkins, Krietemeyer and Toney2006). Les résultats montrent une réduction du niveau de stress physiologique et psychologique par l’intervention basée sur la pleine conscience et par l’intervention de psychoéducation respectivement. De plus, les deux interventions améliorent l’utilisation des stratégies de coping centrées sur le problème qui sont considérées comme étant efficaces pour aborder les conséquences des difficultés cognitives dans la vie quotidienne (Souza-Talarico, Chaves, Nitrini et Caramelli, Reference Souza-Talarico, Chaves, Nitrini and Caramelli2009). Bien que la pleine conscience semble réduire le stress physiologique, elle n’a pas d’effet sur le stress perçu. Les auteurs interprètent ces résultats au regard des objectifs de la pleine conscience qui favorise l’attitude d’ouverture, d’accueil et d’acceptation des sensations, sentiments et pensées, quel qu’ils soient, même les plus stressants. Selon les auteurs, cela pourrait augmenter la conscience du stress perçu, mais avec une attitude davantage contemplative et moins réactive, ce qui pourrait expliquer la réduction du stress à un niveau physiologique. Il est à noter que cette étude ne met en évidence aucun effet des interventions de pleine conscience par rapport à un programme de psychoéducation sur l’amélioration des stratégies de coping permettant aux patients de faire face à leurs difficultés quotidiennes.
Marciniak et al. (Reference Marciniak, Šumec, Vyhnálek, Bendíčková, Lázničková and Forte2020) ont proposé un programme MBSR à 12 patients MCI et un programme d’entrainement cognitif à 8 patients MCI pendant 8 semaines à raison d’une séance de 2,5 heures par semaine. Les auteurs rapportent un effet bénéfique du programme MBSR sur le niveau d’affects dépressifs perdurant 6 mois après la fin de l’intervention. Le score d’anxiété tend également à se réduire dans le groupe MBSR. Les auteurs observent également une amélioration de la vitesse psychomotrice et une réduction du dosage de certains marqueurs sanguins de l’inflammation. N’observant pas de bénéfice direct du programme MBSR sur la cognition, Marciniak et al. (Reference Marciniak, Šumec, Vyhnálek, Bendíčková, Lázničková and Forte2020) propose que ce type de programme a davantage un effet protecteur plutôt qu’un effet améliorateur du fonctionnement cérébral, ce qui permet de repousser le déclin cognitif.
Pour finir, l’étude de Paller et al. (Reference Paller, Creery, Florczak, Weintraub, Mesulam and Reber2015) incluait des patients présentant des troubles cognitifs liés à des pathologies neurologiques variées telles que MA (n = 9), MCI (n=2), accidents vasculaires cérébraux multiples (n=2), plainte de mémoire sans diagnostic clinique précis (n=3) et démence fronto-temporale (n=1) ainsi que leurs aidants-naturels : épouses (n=13), enfants (n=5), belle-fille (n=1) et belle-mère (n=1). L’intervention consistait en un programme MBSR incluant des éléments de thérapie comportementale dialectique (Linehan, Reference Linehan1993) et de thérapie d’acceptation et d’engagement (Hayes, Strosahl et Wilson, Reference Hayes, Strosahl and Wilson1999, Reference Hayes, Strosahl and Wilson2011). Les auteurs ont évalué la qualité de vie (QoL-AD), les affects dépressifs (GDS; Yesavage et al., Reference Yesavage, Brink, Rose, Lum, Huang and Adey1983), le niveau d’anxiété (Beck Anxiety Inventory, BAI; Beck, Epstein, Brown et Steer, Reference Beck, Epstein, Brown and Steer1988), la qualité du sommeil (Pittsburgh Sleep Quality Inventory, PSQI; Buysse, Reynolds, Monk, Berman et Kupfer, Reference Buysse, Reynolds, Monk, Berman and Kupfer1989), la flexibilité cognitive (Trail-Making Tests, TMTs A and B; Reitan, Reference Reitan1955). Les résultats de cette étude ont mis en évidence une amélioration significative de la qualité de vie et de la qualité du sommeil des patients et des aidants. De plus, l’intervention a permis de réduire le niveau d’anxiété et d’affects dépressifs dans les deux groupes, en particulier chez les participants qui avaient les scores de dépression les plus élevés au début du programme. Bien que le programme n’ait eu aucun effet sur les problèmes de comportement des patients, les aidants ont rapporté ressentir moins de détresse liée à ceux-ci après l’intervention. Cependant, il faut noter qu’aucun changement n’a été constaté concernant le niveau d’autonomie des participants, ainsi que la santé des aidants. Enfin, les auteurs ne notent aucune amélioration du fonctionnement cognitif des participants. Les auteurs soulignent le fait que 84 % des participants ont rapporté avoir bénéficié du programme.
Effet de la méditation de pleine conscience dans la maladie d’Alzheimer
Réalisant une étude sur 120 patients Alzheimer recevant un traitement médicamenteux (Donepezil), Quintana-Hernández et al. (Reference Quintana-Hernández, Miró-Barrachina, Ibáñez-Fernández, Pino, Quintana-Montesdeoca, Rodríguez-de Vera and Morales-Casanova2016) ont constitué 3 groupes expérimentaux : le premier groupe suivant le programme « Mindfulness-Based Alzheimer’s Stimulation (MBAS) », principalement basé sur le programme MBSR, associé à des exercices de stimulation multi-sensorielle et de yoga, le deuxième suivant un programme de stimulation cognitive, le troisième suivant un programme de relaxation musculaire progressive. Le quatrième groupe était un groupe contrôle recevant son traitement habituel. Au cours de deux années, les participants de chaque groupe expérimental ont suivi 3 sessions hebdomadaires. Les évaluations pré et post-traitement ont été réalisées au moyen de deux échelles évaluant le fonctionnement cognitif (Cambridge examination for mental disorders of the elderly, Camdex, Roth et al., Reference Roth, Tym, Mountjoy, Huppert, Hendrie and Verma1986 et le MMSE.
Les résultats indiquent un maintien des capacités cognitives chez les patients ayant suivi le programme MBAS pendant les deux années de traitement, alors que les patients ayant suivi le programme de stimulation cognitive ont vu leurs fonctions cognitives décliner après 18 mois. Dans le groupe ayant suivi le programme de relaxation musculaire progressive, le fonctionnement cognitif s’est altéré au bout de 6 mois. Il apparait donc qu’à l’instar d’un programme de stimulation cognitive, qui est l’approche non-médicamenteuse classiquement utilisée dans la prise en charge de la maladie d’Alzheimer, un programme MBAS associé à un traitement médicamenteux ralentit l’évolution des troubles cognitifs plus qu’un traitement médicamenteux administré seul.
Discussion
Cette revue de littérature narrative avait pour objectif de recenser les travaux ayant testé l’efficacité d’une intervention basée sur la pleine conscience dans des populations souffrant de la maladie d’Alzheimer ou à risque de développer cette maladie (MCI, SCI/SCD). Seules les études dans lesquelles la méditation de pleine conscience était la base principale de l’intervention ont été retenues. Onze études répondant à ces critères ont été recensées.
Le premier constat qui peut être fait concerne le faible nombre d’études visant à proposer une intervention de pleine conscience dans la maladie d’Alzheimer avérée, puisque, parmi les études que nous avons retenues, une seule étude, celle de Quintana-Hernández et al. (Reference Quintana-Hernández, Miró-Barrachina, Ibáñez-Fernández, Pino, Quintana-Montesdeoca, Rodríguez-de Vera and Morales-Casanova2016) a été conduite chez des patients Alzheimer.
Le second constat est qu’il existe une grande variété d’interventions basées sur la pleine conscience utilisées auprès des personnes âgées présentant des troubles cognitifs. La base de ces interventions est souvent le programme MBSR, mais selon les études, des exercices de stimulation sensorielle ou cognitive, ou des éléments de thérapie comportementale dialectique et de thérapie d’acceptation et d’engagement lui sont ajoutés. Dans tous les cas, les interventions sont adaptées aux spécificités d’un public âgé présentant des troubles cognitifs : réduction de la durée des séances et du nombre d’exercices devant être réalisés à domicile, adaptation des consignes pour en faciliter la compréhension, suppression de la journée de retraite, etc.
Globalement, il apparait que les interventions basées sur la pleine conscience présentent un intérêt pour la réduction des symptômes cognitifs et psycho-comportementaux liés à la maladie d’Alzheimer et à ses stades prédémentiels, le SCI/SCD et le MCI. Au stade du SCI/SCD (Lenze et al., Reference Lenze, Hickman, Hershey, Wendleton, Ly and Dixon2014; Smart et al., Reference Smart, Segalowitz, Mulligan, Koudys and Gawryluk2016) et du MCI (Wells, Yeh, et al., Reference Wells, Yeh, Kerr, Wolkin, Davis and Tan2013), ces interventions permettent, dans une certaine mesure, d’améliorer le fonctionnement cognitif. Cela se reflète au niveau cérébral par une augmentation du volume cérébral (notamment tendance à une augmentation du volume hippocampique), une augmentation de l’activité cérébrale dans les régions sous-tendant l’attention, et une meilleure connectivité des régions liées à la conscience de soi (cortex préfrontal médian, cortex cingulaire postérieur, hippocampe) (Smart et al., Reference Smart, Segalowitz, Mulligan, Koudys and Gawryluk2016 ; Wells, Kerr et al., Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013). Au stade de la maladie d’Alzheimer avérée, ces interventions, associées à un traitement médicamenteux, pourraient permettre de stabiliser le fonctionnement cognitif (Quintana-Hernández et al., Reference Quintana-Hernández, Miró-Barrachina, Ibáñez-Fernández, Pino, Quintana-Montesdeoca, Rodríguez-de Vera and Morales-Casanova2016). En revanche, d’autres études, menées chez des patients MCI, ne mettent en évidence aucun effet de la méditation de pleine conscience sur le fonctionnement cognitif, comme c’est le cas des études de Marciniak et al. (Reference Marciniak, Šumec, Vyhnálek, Bendíčková, Lázničková and Forte2020) et de Klainin-Yobas et al. (Reference Klainin-Yobas, Kowitlawakul, Lopez, Tang, Hoek and Gan2019). Il faut noter cependant que cette dernière étude teste l’effet d’une intervention dont les séances hebdomadaires sont de durée moindre que dans les autres études (40 minutes contre 2 heures classiquement).
Mais comme le montre l’étude de Larouche et al. (Reference Larouche, Hudon and Goulet2019), les interventions basées sur la pleine conscience ne permettent pas non plus toujours une amélioration des déficits de mémoire. Il est possible qu’un programme sur huit semaines n’atteigne pas toujours la durée nécessaire pour obtenir un effet sur les processus cognitifs, mnésiques en particulier, chez les patients MCI. En effet, chez les personnes ne présentant pas de trouble de mémoire, la méditation de pleine conscience entraine une amélioration de leurs capacités mnésiques, associée à une modification fonctionnelle et structural des zones cérébrales sous-tendant la mémorisation. Il est possible que chez les patients MCI, un programme sur huit semaines soit suffisant pour entrainer une réorganisation cérébrale sur le plan fonctionnel, permettant une amélioration des capacités attentionnelles, mais ne soit pas toujours suffisant pour engendrer des modifications sur le plan structural, notamment des régions sous-tendant la mémoire épisodique.
En ce qui concerne le fonctionnement émotionnel, il a été montré une réduction du niveau d’anxiété (Klainin-Yobas et al., Reference Klainin-Yobas, Kowitlawakul, Lopez, Tang, Hoek and Gan2019; Larouche et al., Reference Larouche, Hudon and Goulet2019; Lenze et al., Reference Lenze, Hickman, Hershey, Wendleton, Ly and Dixon2014; Marchant et al., Reference Marchant, Barnhofer, Coueron, Wirth, Lutz and Arenaza-Urquijo2021; Marciniak et al., Reference Marciniak, Šumec, Vyhnálek, Bendíčková, Lázničková and Forte2020), des affects dépressifs (Klainin-Yobas et al., Reference Klainin-Yobas, Kowitlawakul, Lopez, Tang, Hoek and Gan2019; Larouche et al., Reference Larouche, Hudon and Goulet2019) et du stress physiologique (Chouinard et al., Reference Chouinard, Larouche, Audet, Hudon and Goulet2019) alors que d’autres auteurs ne trouvent aucun effet de la méditation de pleine conscience sur l’anxiété (Paller et al., Reference Paller, Creery, Florczak, Weintraub, Mesulam and Reber2015) et sur le stress psychologique (Chouinard et al., Reference Chouinard, Larouche, Audet, Hudon and Goulet2019). Concernant la qualité de vie et le bien-être, les études n’en rapportent pas toujours une modification suite à une intervention basée sur la pleine conscience (Wells, Kerr et al., Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013), alors que d’autres études notent une amélioration de la qualité de vie et du bien-être chez leurs patients MCI après ce type d’intervention (Larouche et al., Reference Larouche, Hudon and Goulet2019 ; Paller et al., Reference Paller, Creery, Florczak, Weintraub, Mesulam and Reber2015).
Globalement, il apparait un effet positif des interventions de méditation de pleine conscience basées sur le programme MBSR sur un certain nombre de symptômes cognitifs et émotionnels liés au trouble cognitif léger et à la maladie d’Alzheimer. De plus, il semble que les patients apprécient les interventions basées sur la pleine conscience et considèrent qu’elles leur sont utiles (Lenze et al., Reference Lenze, Hickman, Hershey, Wendleton, Ly and Dixon2014; Paller et al., Reference Paller, Creery, Florczak, Weintraub, Mesulam and Reber2015; Wells, Kerr et al., Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013; Wells, Yeh, et al., Reference Wells, Yeh, Kerr, Wolkin, Davis and Tan2013). Toutefois, les effets de la méditation de pleine conscience ne pas toujours statistiquement significatifs (Klainin-Yobas et al., Reference Klainin-Yobas, Kowitlawakul, Lopez, Tang, Hoek and Gan2019; Wells, Kerr et al., Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013) ou ne se distinguent pas de ceux du groupe contrôle actif (Smart et al., Reference Smart, Segalowitz, Mulligan, Koudys and Gawryluk2016). Et si plusieurs études ont montré une amélioration de certaines fonctions cognitives, cette amélioration ne concerne en général pas l’ensemble des fonctions cognitives évaluées. Il est à noter à ce sujet que dans certaines études, la cognition est évaluée globalement, avec des tests de dépistage des troubles cognitifs qui informent sur le fonctionnement cognitif global de la personne, mais sont limités en matière d’évaluation de fonctions cognitives spécifiques. (Klainin-Yobas et al., Reference Klainin-Yobas, Kowitlawakul, Lopez, Tang, Hoek and Gan2019; Lenze et al., Reference Lenze, Hickman, Hershey, Wendleton, Ly and Dixon2014; Quintana-Hernández et al., Reference Quintana-Hernández, Miró-Barrachina, Ibáñez-Fernández, Pino, Quintana-Montesdeoca, Rodríguez-de Vera and Morales-Casanova2016; Wells, Kerr et al., Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013). Ceci limite donc l’évaluation des bénéfices de la pleine conscience sur chacune des fonctions cognitives.
Par ailleurs, comme nous l’avons vu plus haut, les interventions diffèrent en termes de contenus, mais elles diffèrent également en termes de fréquence et de durée des exercices réalisés à domicile. De plus, dans le cadre d’une maladie neurodégénérative qui atteint notamment les capacités mnésiques, il n’est pas toujours possible de s’assurer que les exercices à domicile aient été correctement réalisés. De plus, dans les études, l’effet des interventions basées sur la pleine conscience est comparé à l’effet de diverses interventions (psychoéducation, stimulation cognitive, etc.), ce qui ne facilite pas la comparaison des résultats entre ces études. Les mesures recueillies, de même que les outils utilisés, sont également variés, notamment en ce qui concerne le fonctionnement cognitif. En effet, certaines études évaluent les capacités attentionnelles (Smart et al., Reference Smart, Segalowitz, Mulligan, Koudys and Gawryluk2016) et exécutives (Paller et al., Reference Paller, Creery, Florczak, Weintraub, Mesulam and Reber2015), lorsque d’autres études se focalisent sur les capacités mnésiques (Larouche et al., Reference Larouche, Hudon and Goulet2019), et que d’autres encore, évaluent le fonctionnement cognitif dans sa globalité (Klainin-Yobas et al., Reference Klainin-Yobas, Kowitlawakul, Lopez, Tang, Hoek and Gan2019; Lenze et al., Reference Lenze, Hickman, Hershey, Wendleton, Ly and Dixon2014; Quintana-Hernández et al., Reference Quintana-Hernández, Miró-Barrachina, Ibáñez-Fernández, Pino, Quintana-Montesdeoca, Rodríguez-de Vera and Morales-Casanova2016; Wells, Kerr et al., Reference Wells, Kerr, Wolkin, Dossett, Davis and Walsh2013). Enfin, les échantillons de ces études sont souvent assez réduits, ce qui limite la validité et la puissance statistique des résultats, et sont parfois composés d’une population assez hétérogène en termes de symptômes, ce qui ne rend pas toujours les résultats comparables entre eux. Par ailleurs, les études menées dans le cadre du SCI/SCD portent sur des personnes qui, par définition, ne présentent pas de troubles cognitifs objectivés par des tests neuropsychologiques, ce qui peut en partie expliquer les effets faibles observés. Il faut également noter le fait qu’un groupe contrôle passif, qui ne suit aucune intervention, n’est pas toujours inclus. Or, seule la présence d’un groupe contrôle passif permet de distinguer les changements liés à l’intervention de pleine conscience des changements liés simplement au passage du temps (Kraemer et Kupfer, Reference Kraemer and Kupfer2006). Enfin, il faut souligner le fait que le suivi post-traitement est souvent réduit, de l’ordre de 3 à 6 mois en général, ce qui ne permet pas d’apprécier le maintien des effets de la méditation de pleine conscience lorsque ceux-ci sont observés. Ainsi, d’une façon générale, les études ayant testé les effets de la méditation de pleine conscience affichent souvent une qualité méthodologique insuffisante, laissant, outre le problème des groupes contrôles, de la taille des échantillons, de la variabilité des interventions et de leur durée, un certain nombre de biais (biais d’attrition, absence de masquage de la répartition des participants entre les conditions, non-respect du principe d’analyse en intention de traiter) limiter la portée de leurs résultats et la validité de leurs conclusions.
Pour conclure, il apparait que la comparaison entre les études évaluant l’efficacité de la méditation de pleine conscience dans le trouble cognitif léger et la maladie d’Alzheimer n’est pas aisée du fait de la diversité des interventions, des mesures et des populations, et que des études rigoureusement contrôlées, notamment longitudinales, permettant de suivre l’évolution des troubles cognitifs et émotionnels sur plusieurs années sont nécessaires. Cette revue de littérature laisse entrevoir le fait qu’un programme sur 8 semaines n’offre pas toujours une durée assez longue pour observer des changements significatifs dans le fonctionnement cognitif et émotionnel des patients Alzheimer ou à risque de développer la maladie, et qu’il faut donc privilégier des programmes sur une durée plus longue. Par ailleurs, l’utilisation de tests évaluant les fonctions cognitives de façon unitaire par rapport à l’utilisation de tests d’efficience cognitive globale est plus adaptée pour suivre précisément les effets de la méditation de pleine conscience sur la cognition de ces patients. Enfin, dans la mesure du possible, il parait très pertinent d’associer les données de la neuro-imagerie à l’évaluation des effets de la pleine conscience afin de suivre l’évolution du fonctionnement cognitivo-émotionnel des patients à la fois sur le plan fonctionnel et structural.
Il faut noter que, bien que reposant sur une méthodologie rigoureuse de sélection d’articles, cette revue de littérature narrative ne peut prétendre atteindre le degré d’exhaustivité d’une revue de littérature systématique, et n’inclut pas d’aspect quantitatif permettant d’explorer finement les effets de la pleine conscience dans la prise en charge des symptômes cognitivo-émotionnels du trouble cognitif léger et de la maladie d’Alzheimer. Il semble cependant que la méditation de pleine conscience soit une piste thérapeutique pertinente pour la prise en charge des patients. Dans une perspective intégrative, ce type de prise en charge pourrait être avantageusement complété par un programme d’éducation thérapeutique du patient pour le familiariser avec la maladie et avec ses troubles, l’amener à adopter une hygiène de vie propice au ralentissement des déficits cognitifs, et le conduire à maintenir ou à développer des habiletés sociales et un style relationnel favorables à des relations sociales et familiales épanouies, dans le but de favoriser son bien-être et celui de son entourage et de retarder son institutionnalisation.





